Si vous êtes nouveau dans le domaine du diabète ou si vous essayez de vous en remettre à un être cher, vous entendez sûrement beaucoup le terme « gestion de la glycémie ». Qu’est-ce que ça veut dire? Eh bien, c’est le cœur du contrôle du diabète, pour ainsi dire.
Nous sommes fiers de présenter ce « BG Management Primer » sur ce qui fait monter et descendre notre taux de sucre dans le sang, et ce que nous pouvons faire à ce sujet. Considérez ceci comme une excellente introduction pour les débutants et un rappel pour le reste d’entre nous.
Pour les vétérans vivant avec le diabète : Veuillez ajouter vos commentaires sur notre . Partageons notre sagesse collective pour le plus grand bien !
Table of Contents
Quel est le problème avec la « glycémie », alias la glycémie ?
L’essence du diabète est le fait qu’il y a trop de sucre dans notre circulation sanguine et que notre corps n’est pas capable de le réguler comme le fait le corps d’une personne en bonne santé. Dans une maladie auto-immune, le corps tue en fait les cellules pancréatiques qui fabriquent l’insuline, il n’y a donc pas du tout d’insuline naturelle – nous devons donc l’injecter ou .
En , le corps est devenu « résistant » à l’insuline présente, ce qui peut être compensé par des changements de mode de vie et des médicaments oraux. Mais dans de nombreux cas de T2, après une dizaine d’années, la résistance devient si forte que ces méthodes ne fonctionnent plus et des injections d’insuline sont nécessaires.
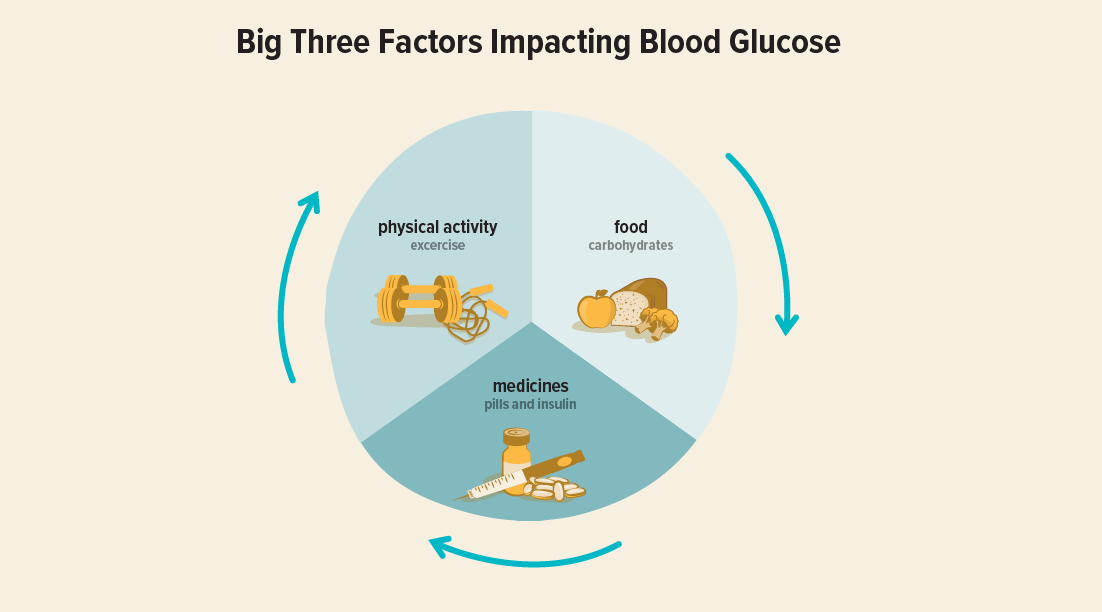
Certaines personnes ont comparé le diabète quel qu’il soit à une voiture avec une transmission manuelle ; notre pancréas ne régule pas automatiquement le glucose dans notre sang. Au contraire, nous devons le faire manuellement, par le biais de médicaments, d’un régime alimentaire et d’exercices.
En fait, la régulation des niveaux de glucose dans notre sang dépend de l’équilibre de ces trois choses : l’activité physique que nous pratiquons, les médicaments que nous prenons et la nourriture que nous mangeons en particulier.
Image : DiabetesMine
La nourriture fait augmenter votre glycémie, tandis que l’activité physique et les médicaments le font généralement baisser. L’astuce consiste à ne pas en faire trop sur l’un d’entre eux, afin d’empêcher les niveaux de glycémie d’augmenter ou de chuter.
Avec le diabète de type 1 en particulier personnes prenant de l’insuline, il est particulièrement difficile que ces facteurs puissent se chevaucher et se confondre. Si vous avez une dose d’insuline « à bord » lorsque vous commencez à faire de l’exercice, par exemple, l’effet de ce médicament sera suralimenté et vous aurez très probablement une hypoglycémie hypoglycémie dangereuse, qui peut vous faire perdre connaissance ou provoquer une crise. Ou si vous mangez un repas très riche en graisses, cela ralentira l’absorption des glucides, de sorte que l’insuline que vous avez prise risque d’atteindre trop tôt et que vous iriez trop bas avant de devenir trop élevé plus tard. Pouah!
Même avec le diabète de type 2 sans thérapie à l’insuline, ne laissez personne vous dire qu’il est facile d’équilibrer ces facteurs si vous suivez simplement les instructions du médecin. Bien au contraire : étant donné que les niveaux de glycémie peuvent également être affectés par toutes sortes de variables comme le stress, le manque de sommeil, les menstruations et d’autres interactions médicamenteuses, il est très facile de faire des erreurs !
En bref, la gestion de la glycémie nécessite une approche de dépannage à vie. Il n’y a pas de « mauvais » ou de « bon » type de diabète ; nous devons tous gérer notre glycémie régulièrement pour éviter les dommages physiques que le diabète peut causer.
Quelle est la plage idéale pour la glycémie ?
L’American Diabetes Association ADA fixe pour les « adultes diabétiques non enceintes » entre 70 et 130 mg/dL ou 4,4 à 7,2 mmol/L pour nos amis européens, qui utilisent un système de mesure différent.
C’est-à-dire que vous n’êtes pas censé descendre en dessous de 70 mg/dL pour éviter une glycémie dangereusement basse, et idéalement ne pas dépasser 180 mg/dL, même après les repas. Ce dernier est beaucoup plus difficile qu’il n’y paraît, étant donné que les glucides qui se transforment en sucre dans le sang peuvent facilement faire monter en flèche votre glycémie immédiatement après avoir mangé.
Le problème avec les niveaux de glycémie, en particulier pour les personnes qui prennent de l’insuline, c’est qu’ils sont très contextuels, basés sur tous les facteurs qui font monter et descendre votre glycémie voir ci-dessous. Si vous êtes sur le point de faire de l’exercice intense, un taux de glucose légèrement élevé est probablement une bonne idée, pour vous protéger d’un niveau trop bas. Alors que si vous êtes sur le point de vous faire plaisir avec un gâteau d’anniversaire, manquer un peu n’est peut-être pas mauvais.
Qu’est-ce qui cause l’hyperglycémie?
La principale cause d’une glycémie élevée est principalement la nourriture, en particulier les glucides. Ce sont les sucres et les amidons présents dans les céréales, les fruits, les produits laitiers et certains légumes. Il comprend également tous les aliments sucrés comme les bonbons, les fruits frais et le sucre lui-même, ainsi que toutes sortes de féculents pain, pâtes, pommes de terre, riz qui se décomposent en glucose dans votre corps.
Les personnes atteintes de diabète ont absolument besoin de se nourrir, car limiter les glucides est un outil important pour réguler les niveaux de glycémie.
A peut également faire augmenter votre glycémie, y compris la maladie, les infections, le stress, le manque de sommeil et les menstruations. Fondamentalement, tout ce qui pèse sur votre corps est susceptible d’augmenter votre résistance à l’insuline, ce qui signifie que même l’insuline injectée sera moins efficace que d’habitude et vous aurez peut-être besoin de plus pour faire baisser votre glycémie.
Qu’est-ce qui cause l’hypoglycémie?
L’hypoglycémie est principalement causée par l’exercice et les médicaments, en particulier l’insuline.
C’est-à-dire que l’activité physique de presque tout type qui fait battre votre cœur un peu plus vite fera également que vos muscles utiliseront plus de glucose, ce qui abaissera votre taux de glycémie. Cela permet également à tous les médicaments hypoglycémiants de votre corps de fonctionner plus efficacement. Cela peut être une bonne chose mais peut aussi être dangereux ; si vous avez trop d’insuline « à bord » lorsque vous commencez à faire de l’exercice, vous pouvez très bien « craquer » et avoir un épisode d’hypoglycémie.
Les experts avertissent que vous ne devriez pas commencer un exercice intense si votre glycémie est déjà trop élevée – plus de 250 mg / dl – car cela peut amener votre corps à verser du glucose supplémentaire dans votre circulation sanguine, ce qui peut entraîner une glycémie dangereusement élevée hyperglycémie qui conduit à , un état qui peut conduire au coma.
Cela vous semble compliqué ? Il est. Mais malgré ces avertissements, l’exercice reste votre ami !
Nous ne saurions trop insister sur l’importance d’être physiquement actif. L’exercice régulier réduit non seulement la résistance à l’insuline et améliore le contrôle de la glycémie, il soulage également la tension et l’anxiété ; améliore le sommeil; vous donne plus d’énergie et un sentiment de bien-être; et améliore même votre vie sexuelle, selon des études cliniques. Pour en savoir plus, consultez une initiative mondiale appelée .
Symptômes d’hyperglycémie et d’hypoglycémie
« Glycémie élevée » hyperglycémie est défini comme supérieur à 130 mg/dL avant de manger et supérieur à 180 mg/dL après les repas. Pour les personnes atteintes de diabète, atteindre 180 mg/dL peut être un phénomène courant, mais tout ce qui persiste au-dessus de 200 mg/dL devrait être une cause d’alarme – ou au moins une action immédiate, comme de l’insuline ou une activité physique supplémentaire pour faire baisser les niveaux.
Les symptômes de l’hyperglycémie sont une sensation d’irritabilité, de maux de tête, de fatigue, de faim ou de nausées. Si la glycémie dépasse 400 mg/dL, demandez un traitement immédiatement car, comme indiqué, vous pourriez vous diriger vers l’ACD.
« Hypoglycémie » hypoglycémie est généralement considéré comme 70 mg/dL ou moins. se sentir nerveux, étourdi, tremblant, faible et/ou chaud et en sueur. Vous pouvez également ressentir des picotements sur la peau, des difficultés à dormir et de mauvais rêves.
Notez que l’hypoglycémie est plus menaçante que l’hyperglycémie. Si vous n’êtes pas traité immédiatement avec du sucre glucides à action rapide, vous risquez de vous évanouir ou d’avoir une crise. Si vous souffrez de diabète, il est conseillé de transporter du sucre d’urgence en tout temps. Cela peut inclure des comprimés ou des gels de glucose spécialement conçus pour le traitement de l’hypoglycémie.
Hémoglobine A1C par rapport au « temps dans la plage »
Le test de laboratoire « de référence » pour le contrôle de la glycémie est appelé le . Il est généralement effectué dans une clinique ou un laboratoire d’hôpital, bien que tout ce qui soit vraiment nécessaire soit une grosse goutte de sang pour un test précis. Il produit un niveau moyen de contrôle de la glycémie sur les 3 derniers mois environ, exprimé en pourcentage.
L’ADA recommande un niveau d’A1C inférieur à 7 pour cent, pour correspondre aux niveaux de glycémie des personnes non diabétiques.
Pour de nombreuses personnes atteintes de diabète, atteindre ce niveau d’A1C est une lutte constante. C’est particulièrement frustrant étant donné que votre résultat A1C est utilisé par tout le monde, de votre médecin à votre compagnie d’assurance en passant par vos amis et votre famille pour la gestion de votre diabète.
Dernièrement, il y a eu un contrecoup contre l’accentuation excessive de l’A1C parce qu’il ne reflète pas vraiment votre contrôle quotidien de la glycémie, ni votre bien-être de quelque façon que ce soit.
N’oubliez pas que l’A1C est calculé comme une moyenne ou un point médian de toutes vos valeurs de glucose au cours des 3 derniers mois. Il est possible d’avoir un résultat A1C « parfait » de 6,5% qui n’est en réalité rien de plus qu’un point médian entre plusieurs semaines de hauts et de bas sévères. Pas bon.
Si, cependant, votre A1C est légèrement élevé à, disons, 7,2 pour cent, et que vous n’avez pas eu de valeurs de glycémie basses fréquentes, cela signifie que tous vos niveaux au cours des 3 derniers mois étaient plutôt bons. En effet, si vous atteigniez des sommets fréquents, votre A1C serait également beaucoup plus élevé.
Les cliniciens, les chercheurs et les défenseurs ont beaucoup insisté ces dernières années sur « » plutôt que sur l’A1C. Cela examine le nombre d’heures par jour passées dans la plage de glycémie idéale d’environ 70 à 180 mg/dL, ce qui est BEAUCOUP plus significatif pour les personnes qui vivent au quotidien avec le diabète.
Qu’est-ce que la glycémie à jeun ?
« Glycémie à jeun » est un terme qui fait référence à la fois à votre taux de glycémie au réveil le matin et à un test en laboratoire de votre glycémie après une période de 8 heures sans manger.
C’est vrai, pour un test de glycémie à jeun, vous ne pouvez pas manger ou boire autre chose que de l’eau pendant 8 heures avant. La plupart des gens programment ces tests dès le matin, afin de ne pas avoir faim pendant la journée.
Chez les personnes déjà diabétiques, ce nombre peut être utilisé pour évaluer le contrôle de la glycémie pendant la nuit. Cependant, il est le plus souvent utilisé lorsque le diabète est suspecté, comme dans :
- Un taux de glycémie à jeun de 100 à 125 mg/dL indique un prédiabète
- Un taux de glycémie à jeun de 126 mg/dL ou plus signifie un diagnostic de diabète
Tester avec des glucomètres au doigt
Lorsque les glucomètres à domicile sont devenus courants dans les années 1980, ils ont révolutionné les soins du diabète. Avant cela, tout le monde avait un test d’urine qui prenait 24 heures ou plus pour produire des résultats. Maintenant, les gens pouvaient réellement connaître leur propre niveau de glycémie, sur le moment !
Aujourd’hui, ces glucomètres deviennent de plus en plus high-tech, avec des connexions sans fil Bluetooth aux applications pour smartphones et la capacité d’analyser les données collectées et de fournir des commentaires.
Avec ou sans ces cloches et sifflets, un glucomètre reste l’outil essentiel pour la gestion du diabète. La plupart des patients obtiennent un lecteur de base à bas prix ou gratuitement de leur médecin au moment du diagnostic, et c’est ce qui leur coûte de l’argent au fil du temps.
L’essentiel est que si vous souffrez de diabète, vous devez faire des tests régulièrement. Si vous souffrez de diabète de type 2 et que vous ne prenez pas d’insuline, il peut être suffisant de faire un test chaque matin et soir, puis périodiquement avant et après les repas pour évaluer comment certains aliments affectent votre glycémie.
Si vous prenez de l’insuline, vous devrez faire des tests beaucoup plus souvent pour rester en sécurité et sain d’esprit. Testez le matin, à l’heure du coucher, avant et après les repas, avant et après et parfois pendant l’exercice, et À TOUT MOMENT où vous vous sentez étourdi ou « éteint ».
La surveillance continue du glucose CGM change la donne !
Le premier est arrivé sur le marché en 2007 et a vraiment changé la donne pour tous ceux qui ont besoin de tester fréquemment tout au long de la journée. C’est particulièrement salvateur pour ceux qui souffrent de « », ce qui signifie qu’ils ne ressentent plus les symptômes naturels de la chute de la glycémie. Pouvoir porter un capteur qui donne des lectures constantes et des alarmes lorsque vous êtes hors de portée est révolutionnaire !
CGM fournit désormais la «version vidéo sur 24 heures» de vos niveaux de glycémie par rapport à la «version photo instantanée» que nous obtenons des compteurs traditionnels au doigt.
Il existe actuellement trois CGM sur le marché : un de , un de , et une variété légèrement différente appelée . Les trois comprennent un petit capteur qui est fixé à votre peau avec un adhésif et pénètre dans la peau avec une petite aiguille appelée canule. Ces capteurs contiennent une électrode qui aide à mesurer vos niveaux de glucose à partir du «liquide interstitiel» entre les cellules des tissus plutôt que directement à partir de votre sang, comme le fait un lecteur de doigt.
Vos résultats de glycémie sont transmis à un « récepteur » portable ou, de plus en plus, à une application pour smartphone, où vous pouvez également gérer les paramètres et les alarmes. Regarde ça
Notez que le plus grand défi avec CGM est d’obtenir une couverture d’assurance pour cet appareil coûteux, ce que la communauté D préconise fortement depuis une décennie maintenant.
Journaux de glycémie et flux de données
Traditionnellement, tous les patients diabétiques étaient encouragés à consigner les résultats de leurs tests de glycémie dans des registres écrits. Heureusement, aujourd’hui, les appareils de mesure au doigt et les appareils CGM stockent ces données pour une consultation facile.
Que faire de toutes ces données ? De toute évidence, le résultat immédiat peut vous aider à décider quoi faire ensuite : avez-vous besoin de nourriture pour augmenter votre glycémie ? Ou avez-vous besoin de plus d’insuline pour le faire baisser ? Et il existe une gamme d’outils et d’applications de journalisation qui peuvent vous aider à analyser les données agrégées, à repérer les tendances et à découvrir les zones à problèmes. Par exemple, votre glycémie augmente-t-elle régulièrement tôt le matin, quelque chose qui s’appelle ? Consultez ce guide pour .
Bien que la pression de revoir vos données puisse être l’un des plus gros désagréments de la vie avec le diabète, il est vraiment important de pouvoir voir comment vos chiffres changent au fil des jours et des semaines. Cela vous aide, vous et votre médecin, à repérer les tendances, telles que : « Pourquoi je suis toujours trop défoncé le jeudi ? » ou « J’ai l’impression de baisser régulièrement après le petit-déjeuner ». Cela peut vous aider à modifier votre routine pour un meilleur contrôle de la glycémie.
La chose à propos de ces données est que vos chiffres de glycémie à eux seuls ne peuvent en dire autant que vous – si vous étiez haut ou bas. Ce n’est pas une image complète sans aucune information sur les médicaments que vous avez pris, la nourriture que vous avez mangée et l’exercice que vous avez fait. Ces trois grands facteurs.
En d’autres termes, vous devez idéalement enregistrer le nombre de glucides que vous avez consommés par repas et prendre des notes sur l’exercice et le dosage avec vos données de glycémie, au moins pendant de courtes périodes afin d’obtenir des informations. C’est là que les outils technologiques sont vraiment utiles. Les nouvelles applications pour smartphones facilitent grandement l’enregistrement de tous ces facteurs. Certaines applications populaires à connaître sont et , et les compteurs connectés et . Si vous utilisez un CGM, vos données de glycémie sont automatiquement enregistrées et vous pouvez en fait ajouter des notes sur la nourriture et l’exercice dans l’application compagnon de l’appareil.
L’équilibre glycémique
Si ce n’est pas évident maintenant, la gestion de BG est un gros exercice d’équilibre. Il s’agit de travailler pour rester à portée ce « » autant qu’il est humainement possible. Cela nécessite d’être constamment conscient de votre consommation d’aliments et de médicaments, et de votre activité physique.
Contrairement aux personnes ayant un pancréas sain, le choix de manger un dessert sucré ou de prendre les escaliers au lieu de l’ascenseur peut avoir un effet à la fois immédiat et à long terme sur notre santé.
Pour réitérer, il y a BEAUCOUP de facteurs qui ont un impact sur vos niveaux de glycémie – et parfois on a même l’impression que la direction dans laquelle souffle le vent joue un rôle ! C’est parce que la gestion de BG est . Chaque jour présente de nouveaux défis, et souvent la stratégie que vous avez utilisée hier ou la semaine dernière ne produit pas les mêmes résultats.
Par conséquent, l’une des choses les plus importantes à savoir sur la gestion de la glycémie est de ne pas vous en vouloir !
Oui, vous devez travailler, mais il est impératif de ne pas voir chaque test de glycémie comme une sorte d’examen de réussite/échec. Vous ne faites que vérifier, pas « tester ». Non ; continuez simplement à vous consacrer à vos efforts quotidiens.
N’hésitez pas à dire à vos amis, à votre famille et surtout à votre médecin que nous l’avons dit !
Amy Tenderich est la fondatrice et rédactrice de DiabetesMine, une ressource d’actualités et de plaidoyer qu’elle a lancée après son propre diagnostic de diabète de type 1 en 2003. Elle est co-auteur de « », et est devenue une défenseure des patients, une conférencière et une chercheuse de renommée nationale. , et consultant. Lorsqu’elle ne travaille pas, elle aime passer du temps avec ses trois filles et faire de la randonnée en plein air dans la région de la baie de San Francisco.